Το πρώτο παιδί, του οποίου η σύλληψη έγινε με εξωσωματική γονιμοποίηση γεννήθηκε το μακρινό 1978 και ήταν η Louise Brown.
Το γεγονός αυτό αντιμετωπίσθηκε από την κοινωνία της εποχής ως ένα από τα «εξωτικά» επιτεύγματα της επιστήμης, που προκαλούν έκπληξη και – γιατί όχι – δέος.
Τότε εισήχθη για πρώτη φορά στην καθομιλουμένη ο – όχι και τόσο κολακευτικός, είναι αλήθεια – όρος «παιδί του σωλήνα».
Τι είναι η εξωσωματική γονιμοποίηση
Η εξωσωματική γονιμοποίηση είναι η αποτελεσματικότερη μέθοδος υποβοηθούμενης αναπαραγωγής, χάρη στην οποία μεγάλος αριθμός από υπογόνιμα ζευγάρια μπόρεσαν να αποκτήσουν παιδί. Η μέθοδος αυτή όμως είναι ιδιαίτερα επεμβατική και ενέχει κόστος, τόσο οικονομικό, όσο και ψυχολογικό.
Όπως και ο ίδιος ο όρος φανερώνει, μιλάμε για εξωσωματική γονιμοποίηση, όταν η γονιμοποίηση του ωαρίου επιτυγχάνεται με τεχνητά μέσα έξω από το σώμα της γυναίκας.
Ο διεθνής όρος για τη μέθοδο αυτή είναι In Vitro Fertilization (IVF). Επί λέξει ο όρος αυτός μεταφράζεται στα ελληνικά ως «γονιμοποίηση εντός υάλου» και περιγράφει γλαφυρά τη γονιμοποίηση των συλλεχθέντων ωαρίων μετά την τοποθέτησή τους σε μικρά γυάλινα σκεύη. Εξάλλου και ο ελληνικός αδόκιμος όρος «παιδί του σωλήνα», τρόπον τινά αναφέρεται ακριβώς στη διαδικασία γονιμοποίησης σε μικρούς γυάλινους σωλήνες.
Πότε ένα ζευγάρι συνιστάται να υποβληθεί στη διαδικασία της εξωσωματικής γονιμοποίησης;
Οι λόγοι παραπομπής τους ζευγαριού σε κέντρο εξωσωματικής σε γενικές γραμμές περιλαμβάνουν:
• Ανδρικό παράγοντα υπογονιμότητας (παράμετροι σπερμοδιαγράμματος εκτός φυσιολογικών παραμέτρων )
• Γυναικείο παράγοντα υπογονιμότητας (δυσλειτουργία ωοθηκών σε ό,τι αφορά την παραγωγή ωαρίων, μη διαβατές σάλπιγγες)
• Συνδυασμό ανδρικού και γυναικείου παράγοντα υπογονιμότητας
• Υπογονιμότητα άγνωστης αιτιολογίας
• Αποτυχία άλλων μεθόδων υποβοηθούμενης αναπαραγωγής (π.χ. σπερματέγχυση)
• Ιστορικό καθ’ έξιν αποβολών
• Αποτροπή μετάδοσης κληρονομικών ασθενειών, όταν οι γονείς είναι φορείς (στην περίπτωση αυτή η εξωσωματική γονιμοποίηση συνδυάζεται με προεμφυτευτικό έλεγχο)
Τι εξετάσεις γίνονται πριν ένα ζευγάρι υποβληθεί σε εξωσωματική γονιμοποίηση;
Η υπογονιμότητα δεν είναι πρόβλημα ατόμου, αλλά ζεύγους, για το λόγο αυτό σε εξετάσεις υποβάλλονται πριν από τη διαδικασία τόσο ο άνδρας, όσο και η γυναίκα.
Οι εξετάσεις, στις οποίες υποβάλλεται ο άνδρας περιλαμβάνουν:
• Εξέταση σπέρματος (σπερμοδιάγραμμα και ενδεχομένως καλλιέργεια σπέρματος)
• Ομάδα αίματος και Rhesus
• Ηλεκτροφόρηση αιμοσφαιρίνης
• Έλεγχος για συγκεκριμένες λοιμώξεις
Οι εξετάσεις στις οποίες υποβάλλεται η γυναίκα περιλαμβάνουν
• Εξέταση δυνατότητας των ωοθηκών να παράγουν ωάρια (υπερηχογράφημα κύκλου ωορρηξίας)
• Υπερηχογραφικός έλεγχος έσω γεννητικών οργάνων
• Υστεροσαλπιγγογραφία
• Ηλεκτροφόρηση αιμοσφαιρίνης
• Ομάδα αίματος και Rhesus
• Έλεγχος για λοιμώξεις
• Υστεροσκόπηση (ενδεχομένως)
Ποια είναι τα στάδια της διαδικασίας της εξωσωματικής γονιμοποίησης;
Σχημάτικά τα στάδια της εξωσωματικής γονιμοποίησης συνοψίζονται στην παρακάτω εικόνα:
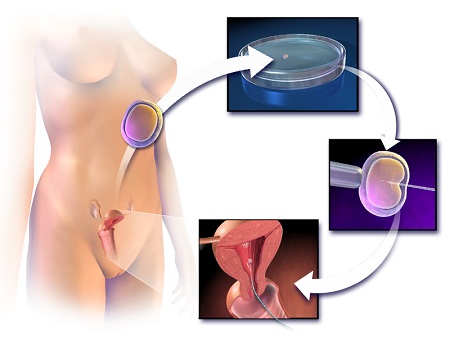
1. Διέγερση των ωοθηκών
Στη γυναίκα χορηγούνται ορμονικά σκευάσματα, τα οποία «ενεργοποιούν» τις ωοθήκες, ώστε αυτές να παράξουν περισσότερα του ενός ωαρίων, αντίθετα απ’ ότι συμβαίνει στη συντριπτική πλειοψηφία των φυσικών κύκλων.
Τα ορμονικά σκευάσματα χορηγούνται σε ενέσιμη μορφή. Όσο η γυναίκα λαμβάνει τα φάρμακα αυτά υπόκειται ανά τακτά χρονικά διαστήματα σε υπερηχογραφικό και αιματολογικό έλεγχο. Τα σκευάσματα, που «διεγείρουν» τις ωοθήκες συνδυάζονται και με σκευάσματα, που εμποδίζουν τα ωοθυλάκια να ωριμάσουν νωρίτερα του επιθυμητού, καθώς και με αγωγή, η οποία αποσκοπεί στην όσο το δυνατόν καλύτερη «προετοιμασία» του ενδομητρίου εν όψει της εμφύτευσης εμβρύου σε αυτό.
2. Ωοληψία
Όταν κριθεί, πως τα ωοθυλάκια είναι αρκούντως ώριμα (μετά από περίπου 10 με 14 ημέρες), ακολουθεί η συλλογή των ωαρίων, που περιέχονται εντός αυτών.
Η ωοληψία είναι μια απλή επέμβαση, κατά τη διάρκεια της οποίας η γυναίκα λαμβάνει ήπια αναισθησία (μέθη).
Σχηματικά τα βήματα της ωοληψίας είναι τα ακόλουθα:
• Η γυναίκα τίθεται σε θέση λιθοτομής (όπως όταν γίνεται η λήψη του test Παπανικολάου)
• Ο ιατρός εισάγει στον κόλπο της την κολπική κεφαλή του υπερηχογράφου, πάνω στην οποία για την περίπτωση αυτή έχει προσαρμοστεί ειδική κοίλη (κούφια δηλαδή) βελόνη.
• Πάντα υπό υπερηχογραφική παρακολούθηση ο ιατρός διατρυπά με τη βελόνη το κολπικό τοίχωμα και η άκρη της βελόνης εισάγεται εντός της κοιλιάς της γυναίκας (στη λεγόμενη περιτοναϊκή κοιλότητα)
• Δια της βελόνης ο ιατρός διατρυπά το τοίχωμα των ωοθυλακίων και αναρροφά το υγρό, που βρίσκεται εντός αυτών.
• Το αναρροφηθέν υγρό συλλέγεται μέσα σε γυάλινου δοκιμαστικούς σωλήνες και παραδίδεται στον ειδικό εμβρυολόγο
• Ο εμβρυολόγος συλλέγει από το υγρό τα ωάρια
Η διαδικασία της ωοληψίας μπορεί να γίνει πιο εύκολα κατανοητή από το παρακάτω video.
Μετά την ωοληψία η γυναίκα δεν χρειάζεται να νοσηλευθεί, ενώ το όποιο άλγος κατά κανόνα αντιμετωπίζεται με τη χοργήση απλής αναλγητικής αγωγής.
3. Γονιμοποίηση των ωαρίων
Η γονιμοποίηση των ωαρίων με το σπέρμα του άνδρα γίνεται στο εργαστήριο. Σήμερα η γονιμοποίηση αυτή επιτυγχάνεται συνήθως δια της ενδοκυτοπλασμικής έγχυσης σπέρματος (ICSI- Intracytoplasmic sperm injection). Με τη μέθοδο αυτή σπερματοζωάρια εισάγονται δια λεπτής κοίλης βελόνης απευθείας στο ωάριο.
Τα γονιμοποιημένα ωάρια αφήνονται να αναπτυχθούν σε ειδικά καλλιεργητικά υποστρώματα για 5 ημέρες (πιο σπάνια για 3 ημέρες). Στο διάστημα αυτό τα ωάρια διαιρούνται σε κύτταρα και έτσι λαμβάνουμε τα έμβρυα (βλ. εικόνα).
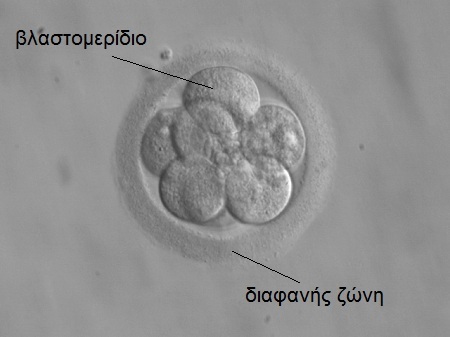
Αν παραστεί ανάγκη για προεμφυτευτικό έλεγχο, την 3η ή 4η ημέρα από τα έμβρυα λαμβάνονται συνήθως 2 κύτταρα, των οποίων το γενετικό υλικό εξετάζεται στο εργαστήριο.
Μετά την καλλιέργειά τους στο εργαστήριο, τα έμβρυα εισάγονται δια λεπτού σωλήνα εντός της ενδομητρικής κοιλότητας.
Τα στάδια της εμβρυομεταφοράς είναι:
• Η γυναίκα τίθεται σε θέση λιθοτομής
• Ο ιατρός εντοπίζει τον τράχηλο με τη βοήθεια κολποδιαστολέα
• Εντός του τραχήλου εισάγει λεπτό σωλήνα (καθετήρα)
• Στο ελεύθερο άκρο του σωλήνα συνδέεται σύριγγα, η οποία περιέχει υγρό με τα προς μεταφοράν έμβρυα
Η μεταφορά περισσότερων εμβρύων θεωρητικά αυξάνει τις πιθανότητες επιτυχίας της εξωσωματικής γονιμοποίησης, αλλά οι πολύδυμες κυήσεις θεωρούνται υψηλού κινδύνου. Για το λόγο αυτό συνήθως επιλέγουμε να εισάγουμε στη μήτρα το πολύ δύο έμβρυα.
Αν εκ της γονιμοποίησης των συλλεχθέντων ωαρίων, προέκυψαν περισσότερα έμβρυα, τότε αυτά, που δεν θα εμφυτευθούν στη μήτρα, καταψύχονται και αποθηκεύονται. Αν η προσπάθεια δεν στεφθεί με επιτυχία, τότε σε επόμενο κύκλο η γυναίκα δεν χρειάζεται να υποβληθεί ξανά σε διέγερση των ωοθηκών της, αλλά υπόκειται μόνον στη διαδικασία προετοιμασίας του ενδομητρίου και στην εμβρυομεταφορά.
Έχει η εξωσωματική γονιμοποίηση παρενέργειες;
Η εξωσωματική γονιμοποίηση θεωρείται μια ασφαλής διαδικασία εντούτοις, ενδέχεται στα πλαίσια αυτής η γυναίκα να παρουσιάσει το λεγόμενο σύνδρομο υπερδιέγερσης των ωοθηκών.
Η κλινική αυτή οντότητα εμφανίζεται όταν οι ωοθήκες υπό την επήρεια των φαρμάκων της εξωσωματικής γονιμοποίησης παρουσιάζουν οίδημα, το οποίο συνδυάζεται με οξύ κοιλιακό άλγος. Το σύνδρομο αυτό πλέον είναι πολύ λιγότερο συχνό απ’ ότι στο παρελθόν, διότι τα εφαρμοζόμενα φαρμακευτικά πρωτόκολλα είναι λιγότερο «επιθετικά». Ακόμα όμως και αν προκύψει το πρόβλημα αυτό, τότε η αντιμετώπισή του είναι σχετικά εύκολη και πολύ αποτελεσματική.
Η εξωσωματική συνδέεται εξάλλου με ελαφρά αύξηση των πιθανοτήτων για εξωμήτριο κύηση.
Ποιοι παράγοντες επηρεάζουν τις πιθανότητες επιτυχίας της εξωσωματικής γονιμοποίησης;
Ο βασικότερος παράγων, από τον οποίο εξαρτώνται οι πιθανότητες επιτυχίας της εξωσωματικής γονιμοποίησης είναι η ηλικία της γυναίκας. Οι πιθανότητες αυτές μειώνονται όσο η ηλικία της γυναίκας αυξάνεται, ενώ μετά τη συμπλήρωση των 42 ετών οι πιθανότητες αυτές καταγράφουν σημαντική κάμψη.
Μπορούμε να εξάγουμε χρήσιμα συμπεράσματα για την δυνατότητα των ωοθηκών να ανταποκριθούν επιτυχώς στη ορμονική διέγερση και να παράξουν ικανοποιητικό αριθμό ωαρίων από τον ορμονολογικό έλεγχο, στον οποίο η γυναίκα θα υποβληθεί πριν από αυτή καθαυτή τη διαδικασία της εξωσωματικής γονιμοποίησης.
Παράγων, που επηρεάζει τις πιθανότητες επιτυχίας είναι και η ποιότητα του σπέρματος του άνδρα.
Αντίθετα, όπως κατέδειξε και μία Σουηδική μελέτη του 2005, οι πιθανότητες επιτυχίας μένουν ανεπηρέαστες από το άγχος της γυναίκας.
Διαβάστε ακόμη:
– Πόσες προσπάθειες εξωσωματικής μπορεί να κάνει μια γυναίκα;
– Πώς υπολογίζουμε την ηλικία της κύησης μετά από εξωσωματική γονιμοποίηση;
– Αντιμυλλέριος ορμόνη (Anti – Mullerian Hormone/ AMH): η ορμόνη της γονιμότητας
– Σύνδρομο Εξαφάνισης Διδύμου: Τι γνωρίζετε για αυτό;
– Μετά την εξωσωματική γονιμοποίηση: Τι πρέπει να κάνει μία γυναίκα;
– Η ψυχολογία της γυναίκας μετά από επιτυχημένη εξωσωματική
– Γιατί οι πιθανότητες επιτυχίας της εξωσωματικής μειώνονται, όσο η γυναίκα μεγαλώνει;
– Εγκυμοσύνη στα 40: Όλα όσα πρέπει να γνωρίζετε πριν μείνετε έγκυος
– Για ποιους λόγους μπορεί να αποτύχει η εξωσωματική γονιμοποίηση;
– Κακές συνήθειες, που μειώνουν τις πιθανότητες επιτυχίας της εξωσωματικής…
– Απόκτηση τέκνου με δωρεά ωαρίων
– Μετά από εξωσωματική γίνεται να συλλάβω φυσιολογικά;
-Νέα μελέτη: Η ανάπτυξη των παιδιών της εξωσωματικής είναι ίδια με αυτήν των υπολοίπων παιδιών!
Δείτε ΕΔΩ πότε είναι οι γόνιμες ημέρες σας!
Δρ ΜΕΝΕΛΑΟΣ ΚΩΝ. ΛΥΓΝΟΣ, MSc, PhD
ΜΑΙΕΥΤΗΡ ΧΕΙΡΟΥΡΓΟΣ ΓΥΝΑΙΚΟΛΟΓΟΣ
Master of Science University College London
Διδάκτωρ Μαιευτικής Γυναικολογίας
Εικόνα: By BruceBlaus. When using this image in external sources it can be cited as: Blausen.com staff. “Blausen gallery 2014”. Wikiversity Journal of Medicine. DOI:10.15347/wjm/2014.010. ISSN 20018762. (Own work) [CC-BY-3.0 (http://creativecommons.org/licenses/by/3.0)], via Wikimedia Commons
Φωτογραφία: By ekem, Courtesy: RWJMS IVF Program [Public domain], via Wikimedia Commons